Le suivi de prématurité
Qu’est ce que la prématurité ?
Source INSERM
Un enfant est considéré comme prématuré s’il naît avant 8 mois et demi de grossesse (37 semaines d’aménorrhée). Ses organes ne sont pas tous prêts à affronter la vie extra-utérine. Des progrès médicaux récemment accomplis permettent aujourd’hui de pallier cette immaturité, au moins en partie, et d’en réduire les conséquences. Les recherches se poursuivent pour améliorer encore la prise en charge de ces enfants, de plus en plus nombreux, qui arrivent au monde un peu trop tôt.
Une naissance prématurée a lieu avant le terme d la grossesse qui correspond à 41 semaines d’aménorrhée, soit 9 mois et demi à compter de la date des dernières règles. Un enfant est considéré comme prématuré s’il naît avant 37 semaines d’aménorrhée (SA), soit à 8 mois et demi de grossesse.
On distingue trois niveaux de prématurité :
- Prématurité moyenne qui correspond à une naissance intervenant entre la 32ème et la 36ème semaine d’aménorrhée révolue (7 mois à 8 mois de grossesse),
- Grande prématurité correspondant à une naissance intervenant entre la 28ème et la 32ème SA (6 mois à 7 mois de grossesse),
- Très grande prématurité pour les naissances intervenant avant 28 semaines, soit en deçà de 6 mois de grossesse.
Aucune survie n’a été obtenue en deçà de 23 semaines, soit en deçà de cinq mois de grossesse.
En France et dans de nombreux pays développés, le taux de naissances prématurées est en hausse ces dernières années. La prématurité est passée de 5,9% des naissances en 1995 à 7,4% en 2010. Entre 50 000 et 60 000 enfants naissent prématurément chaque année. Parmi eux, 85% sont des prématurés moyens (32-37 SA), 10% sont des grands prématurés (28-32 SA) et 5% sont des très grands prématurés, nés à moins de 28 SA.
L’immaturité du bébé né prématurément
Source INSERM
La naissance prématurée d’un enfant interrompt son développement in utero : ses organes sont présents mais ils sont immatures. Ceci concerne principalement quatre organes : le cerveau, les poumons, le tube digestif et le canal artériel.
Immaturité du système nerveux central: Bien que les structures cérébrales soient en place, le cerveau des grands prématurés est immature. Des étapes essentielles à son développement se produisent en effet entre la 24e et la 32e semaine de gestation. La naissance prématurée vient donc interrompre le processus normal de maturation et le développement cérébral optimal.
Immaturité du système pulmonaire : Des poumons matures produisent une substance qui tapisse la surface des alvéoles pulmonaires et permet leur bon fonctionnement : le surfactant. Chez les prématurés, les poumons ne produisent pas encore cette substance, ce qui entraîne des difficultés respiratoires. La possibilité de synthétiser le surfactant apparaît en moyenne après la 32ème semaine, mais il existe une grande variabilité d’un enfant à l’autre.
Il est donc nécessaire d’administrer aux enfants prématurés un surfactant exogène, à l’aide d’une sonde d’intubation. Une assistance respiratoire sous forme de ventilation mécanique nasale ou par l’intermédiaire d’une sonde d’intubation est également utilisée pour pallier l’immaturité pulmonaire.
Malheureusement, chez certains enfants, la ventilation mécanique associée à l’immaturité pulmonaire se complique d’une inflammation et d’une hyper-réactivité bronchique qui entraîne une pathologie pulmonaire : la dysplasie broncho-pulmonaire. Cette complication constitue l’une des principales causes de morbidité chez les enfants prématurés.
Immaturité cardio-respiratoire : Des ralentissements de la fréquence cardiaque sont fréquents chez le prématuré, en raison de l’immaturité du système de contrôle du rythme cardiaque qui le rend très sensible à toute variation (manque d’oxygène, pause respiratoire, reflux gastrique…). En outre, il existe chez le fœtus un canal qui laisse communiquer l’aorte et l’artère pulmonaire pendant la vie fœtale. Ce canal s’obstrue spontanément et définitivement à la naissance. Mais chez le prématuré, il tarde à se fermer et peut entraîner un reflux de sang vers le poumon. Dans ces cas, un traitement médicamenteux est nécessaire pour le fermer.
Immaturité digestive : Le prématuré n’a pas encore le réflexe de succion et ses mécanismes de déglutition et de respiration ne sont pas coordonnés. Dès lors, avant un âge gestationnel de 34 semaines l’alimentation des enfants se fait par voie entérale, à l’aide d’une sonde introduite dans le tube digestif via la bouche. Le choix du lait dépend de l’âge gestationnel. Le lait maternel est recommandé, qu’il provienne de la mère ou de lactarium (banque de lait de femme). Il peut être enrichi. Il existe également du lait spécifique pour prématurés.
Le parcours de soin du bébé prématuré
La prise en charge de l’enfant dépend de son stade de prématurité. Les prématurés extrêmes et grands prématurés sont accueillis en service de réanimation néonatale où ils reçoivent les soins nécessaires et adaptés à leurs risques et bénéficient d’une surveillance renforcée. Ils sont ensuite orientés vers les soins intensifs, puis en service de néonatalogie quand leur état de santé est stable. Les prématurés sont placés en couveuse pour les maintenir à 34°/35° C, température équivalente à celle du ventre de la mère.
En outre, leur prise en charge doit s’intégrer dans le plus grand respect possible de leur rythme veille/sommeil, pour réduire le stress généré par les stimulations extérieures. Les soins de développement (dont la forme la plus aboutie est le NIDCAP) permettent d’individualiser au mieux cette prise en charge après une observation attentive du prématuré par les soignants. L’objectif de ces soins est de coller au plus près avec l’environnement intra-utérin : niveau bas de lumière, pas d’alternance jour/nuit, faible niveau sonore, postures respectant la position physiologique en flexion… Dans ce cadre, le contact avec les parents est très fortement encouragé sous forme de « peau à peau« . Ce contact rapproché rassure l’enfant, réduit son stress et favorise les montées de lait chez la mère. Les enfants ayant de nombreux contacts en « peau à peau » avec leurs parents ont une évolution plus favorable, avec une amélioration du rythme cardiaque, de la fréquence respiratoire ou encore du sommeil.
Généralement, un enfant peut sortir de l’hôpital lorsque est devenu autonome du point de vue respiratoire et digestif. L’hospitalisation à domicile permet de raccourcir la durée d’hospitalisation.
L’évolution de l’état de santé dépend de chaque enfant et aucun marqueur ne permet de savoir avec précision si l’enfant va développer des complications et des séquelles à long terme. Certains facteurs sont néanmoins plus favorables : un âge gestationnel plus avancé, un poids supérieur à la normale pour l’âge gestationnel ou encore le fait d’être une fille. Il existe une relation continue entre l’augmentation de l’âge gestationnel et la baisse de la morbi-mortalité néonatale. Les risques de détresse respiratoire sévère ou d’atteinte neurologique, ainsi que les durées moyennes de séjour dans les unités d’hospitalisation néonatale diminuent avec l’âge gestationnel.
Et après l’hospitalisation ?
L’hospitalisation est marquée par beaucoup d’imprévisibilité et un vécu douloureux de la famille. Les émotions alternent entre inquiétude et réassurance, optimisme et pessimisme. Un vécu de sidération, d’incertitude, l’incertitude sur l’avenir de son bébé mais au delà de cela, il est question de vie ou de mort. La maman peut aussi avoir l’impression d’avoir été arrachée à son bébé, elle peut culpabiliser. Il n’est pas évident de se construire en tant que parents et de créer un lien avec son enfant dans cet univers surmédicalisé.
La transition entre l’hôpital et la maison peut être source d’angoisse pour les parents. En effet, ils passent d’un milieu protégé où l’évolution de leur bébé est mesuré par de nombreux appareils à un milieu où ils n’ont plus recours à ces appareils. L’inquiétude peut alors apparaître.
Le retour à la maison est en quelque sorte une deuxième naissance avec tout ce qu’elle implique. C’est un retour très attendu mais qui peut aussi être insécurisant. Les événements traumatiques peuvent resurgir dans le quotidien de la famille, la peur de mal faire et la peur de « passer à côté de quelque chose ». Le regard des parents portés sur leur bébé sera teinté de questionnements : « Est ce que c’est normal qu’il fasse ça? » » Est ce qu’il se développe bien ? » »Est ce qu’il est en retard au niveau de sa motricité? ». Il n’est donc pas évident de porter un regard à distance de ce vécu traumatique. Il peut donc être intéressant de proposer un accompagnement à la sortie de l’hôpital pour aider au mieux les familles à tisser un lien avec leur bébé, à porter un autre regard et à poser des mots sur les maux.
Le suivi de prématurité en psychomotricité
Pour ma part, j’ai eu la chance de pouvoir travailler dans un service de néonatologie où une continuité du lien été assurée à la sortie du service. Ce rôle incombait à la psychomotricienne principalement et aux pédiatres. Pour chaque naissance avant 33SA, un suivi en psychomotricité été proposé. Ce temps de consultation été précieux et attendu par les familles.
La prématurité peut avoir des conséquences sur le développement psychomoteur futur de l’enfant. Elle peut avoir un impact sur les fonctions neuromotrices, sensorielles, cognitives, psychiques. Elle peut entraîner des troubles relationnels, du comportement et des apprentissages.
L’idée est donc de pouvoir prévenir l’apparition de ces troubles en intervenant le plus précocement possible. Il existe des périodes sensibles dans le développement du tout-petits. Il est donc nécessaire d’être vigilant au bon développement des acquisition psychomotrices pour pouvoir proposer des stimulations si besoin. Les périodes sensibles du développement de l’enfant font références aux périodes de développement pendant laquelle l’enfant est particulièrement réceptif à l’influence de certaines expériences. Nous parlons aussi de plasticité cérébrale qui signifie que rien n’est figé et que le cerveau présente une réceptivité maximale à des expériences spécifiques. Il peut alors intégrer ces nouvelles données qui feront l’objet de l’apparition de nouveaux schémas. Par ailleurs, plus l’accompagnement est proposé de façon précoce, plus le système cérébral sera en mesure de modifier sa structure.
L’objectif est de veiller à l’harmonie du développement psychomoteur et proposer un accompagnement précoce si besoin.
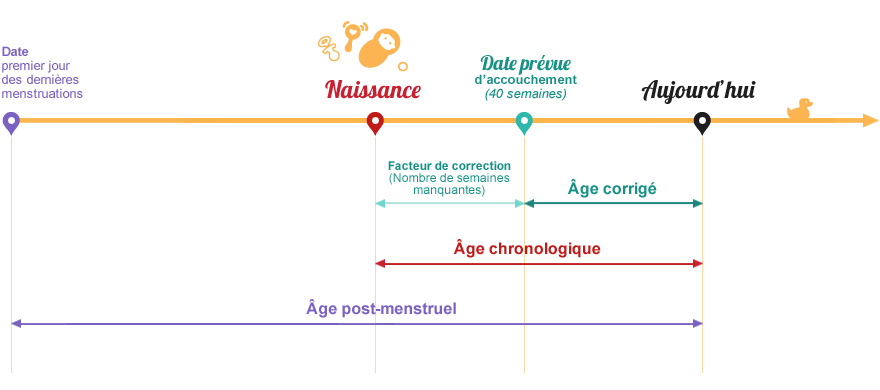
Le psychomotricien va alors se baser sur une observation clinique et objective en se basant sur des tests psychomoteurs. Dans le cadre de la prématurité, il est nécessaire de prendre en compte l’âge corrigé. L’âge corrigé, c’est l’âge qu’aurait votre enfant s’il était né à la date prévue d’accouchement. Cet âge tient compte des semaines manquantes à la grossesse. L’âge corrigé est donc égal à l’âge chronologique moins les semaines manquantes. Le nombre de semaines manquantes (ou facteur de correction) est calculé en soustrayant le nombre de semaines de grossesse des 40 semaines réglementaires d’une grossesse à terme. Par exemple, un bébé est né à 28 semaines de grossesse. Il est donc né 12 semaines trop tôt (40 – 28 = 12 semaines ou 3 mois). À l’âge chronologique de 10 mois, ce bébé aura un âge corrigé de 7 mois.
Il est nécessaire d’en tenir compte car le fait que le bébé soit né plus tôt ne signifie pas que tous les organes sont matures. Le processus de maturation est le même pour un bébé né prématurément ou à terme. Il y a donc une immaturité à prendre en considération. Par exemple, si votre bébé est né avec 2 mois d’avance, il ne tiendra pas sa tête à 3 mois d’âge réel mais à 3 mois d’âge corrigé soit 5 mois d’âge réel.
L’objectif de ces rencontres en psychomotricité est donc de faire un état des lieux en tenant compte des réelles possibilités de votre enfant sur le plan neuromoteur. C’est aussi l’occasion pour moi de revenir sur les grandes étapes du développement psychomoteur et de vous expliquer ce qui se joue d’un point de vue tonique notamment.
Il me semble donc pertinent de proposer des consultations en psychomotricité à des âges clés : 3 mois d’âge corrigé, 6 mois, 9 mois, 12 mois, 18 mois, 24 mois et une fois par an jusqu’à l’âge de 6 ans.
♦ 3 mois AC : A cet âge, votre bébé garde la tête droite lorsqu’il est couché sur le dos, il peut suivre un objet de gauche à droite. Il soulève la tête et la poitrine lorsqu’il est sur le ventre. Il donne des coups avec ses mains et ses pieds pour s’amuser. Il commence à entrer en relation avec son entourage par le regard, les mimiques.

♦ 6 mois AC : votre bébé se retourne sur le ventre lorsqu’il est couché sur le dos, il contrôle complètement sa tête dans toutes les positions, il veut avancer sur le ventre mais il pousse plutôt vers l’arrière
♦ 9 mois AC : votre bébé se balance lorsqu’il est assis, s’assoit seul et reste assis plus longtemps sans appui, ce qui lui laisse les mains libres pour manipuler des objets, il peut se déplacer en roulant, en rampant, à 4 pattes. Il cherche de plus en plus à se mettre debout. Il est de plus en plus à l’aise au niveau de la motricité fine.
♦ 12 mois AC : votre bébé est à l’aise dans tous les changements de postures, il se met debout, certains commence à se déplacer avec appuis, d’autres se déplacent seuls en marchant
Je vous donne ici les grandes lignes du développement moteur d’un bébé sur sa première année de vie. Bien évidemment, chaque enfant évolue à son rythme et cette temporalité peut donc varier. Néanmoins, le processus de développement reste le même. Le développement psychomoteur comprend aussi toute la sphère affective, émotionnelle, sociale et motrice (motricité globale mais aussi motricité fine).
L’idée est donc de pouvoir repérer les compétences de votre enfant de manière ponctuelle, d’être vigilant au bon déroulement de son développement, de vous proposer des astuces pour le stimuler si nécessaire. Dans la cas où un bébé présente des difficultés trop importantes, un accompagnement en psychomotricité peut être proposé.
Ces séances ont lieu en votre présence et durent en moyenne 45 minutes à 1h. C’est aussi l’occasion pour nous d’aborder les questions de l’aménagement des espaces, du matériel de puériculture, des installations,… Et avant tout, c’est un moment privilégié de rencontre avec votre bébé pour découvrir toutes ses potentialités et passer un moment de bien être en relation.